Guía teórico práctica de lo que sabemos y de lo que no respecto a los Elementos de Protección Personal (EPP).
Este artículo es un poco más extenso que lo normal, porque no quisimos dejar ningún detalle fuera. Por eso, acá los principales tópicos que desarrollaremos. ¡Y recuerde que al final hay una guía para el correcto uso de mascarillas!
Mascarillas sí, mascarillas no. Que no se obligue a usarlas, que mejor sí.
Que algunas sirven, que otras no. Que son escasas y deben reservarse al personal de la salud, que no, mejor que las use todo el mundo.
Las últimas semanas han sido una batalla entre autoridades, instituciones (incluso internacionales), entre personajes más o menos creíbles en redes sociales sobre si debería aconsejarse el uso de mascarillas para la población general. Otras personas piden que no se llame a la gente a comprar masivamente las mascarillas, porque son desechables y su uso prioritario debiera ser el personal de salud.
Para tratar de resolver algunas de sus dudas, en este artículo vamos a explicar cómo se protege al personal de salud y al resto de la gente de la transmisión de enfermedades infecciosas (1). Hay algunas medidas que implican «disfrazarse», otras que no lo requieren.
Las medidas básicas para impedir la transmisión de enfermedades infecciosas se ven más seguido en hospitales y centros de salud, pero luego de la declaración de pandemia han salido de las urgencias y se han vuelto tema constante en los medios de comunicación. Revisemos brevemente cuáles son las medidas que tienen mayor respaldo de evidencia para proteger a la población en general:
•
Lavado de manos: el clásico, con agua y jabón por 20 a 40 segundos, ojalá incluyendo las muñecas, sin anillos, reloj, ni la pulsera ondera del verano.
•
Higiene respiratoria: toser y estornudar como Batman (tapándose con el interior del codo), o en un pañuelo desechable que se debe eliminar inmediatamente.
•
Distanciamiento social: nada de darse la mano, saludar de beso, abrazar o hablar en la cara. Cuando esté con otras personas, debe mantener al menos 1,5 metros (ojalá dos) de distancia. Puede hacer una reverencia o el saludo vulcaniano si le parece raro no dar señales de saludo y despedida.
•
Manejo de desechos: en caso de vivir con una persona contagiada, debe embolsar los desechos en bolsa doble y eliminar en la basura. Algunas personas han tomado precauciones adicionales como poner cloro a la parte superior de la bolsa para que los trabajadores del aseo no se contaminen (1, 2).
•
Uso de equipo de protección personal (EPP) que son todas las barreras físicas que puede utilizar el personal de salud para evitar contagiarse y contagiar a los demás.
Es justo acá, en el último punto, el de los EPEPÉS, donde hemos encontrado información «contradictoria». Ahora, eso es normal en esta etapa, porque vamos aprendiendo cosas nuevas acerca de esta enfermedad (y el virus que la provoca) todos los días. El mayor debate se relaciona con el uso de mascarillas para la población general.
Por mascarillas no solos hablamos de las mascarillas «caseras» (hechas con la polera vieja, con el polerón feo de cuarto medio, u otros materiales domésticos; es decir, la versión Censo 2012 de las mascarillas industriales): también incluimos las mascarillas médicas, quirúrgicas o con respirador (las famosas N95, que ahora valen más que la armadura de Iron Man).
La discusión arde no solo en los barrios malos de Twitter, sino también en la prensa y entre el personal médico. Probablemente también ha dividido a grupos familiares, porque ¿a quién no le ha pasado ponerse a discutir sobre mascarillas durante la cena familiar? Incluso la CDC y la Organización Mundial de la Salud (OMS) tienen visiones bastante dispares en cuanto al tema de las mascarillas (pasa hasta en las mejores familias). Mientras la CDC pide que se use mascarillas siempre, la OMS es más cauta y pide revisar la evidencia disponible, además de mantener las medidas de precaución que ya mencionamos (ya les vamos a contar de eso).
Estamos en una situación global dinámica, ya que vamos aprendiendo día a día cosas que no sabíamos. Eso es lo que pasa con los brotes de enfermedades nuevas (hello, Ébola!). Día a día surgen nuevos estudios y evidencia que generan un tsunami de información a causa del proceso de rapid-release.Es decir, todos los días aparecen publicaciones que no han sido revisadas por otros especialistas aún y a veces ocurre que algunas personas toman una publicación y la expanden como si fuera la verdad absoluta: esto puede generar sobreabundancia y contradicción de datos y recomendaciones incluso afectando la toma de decisiones de salud pública globales, nacionales y locales. Hay nueva información que se publica primero como preprint mientras es validada y aceptada en una revista tradicional. Esta estrategia es fundamental para poner a disposición nuevos datos y tendencias respecto a un virus que no conocemos, sin embargo, hay que ser muy cautelosos y no basarse necesariamente en esta información (antes de ser validada) para tomar decisiones.
El problema es que, a veces, nos bombardean de tanta información nueva que nos falta tiempo o herramientas para determinar si dicha información es o no de buena calidad. Entonces, más confusas nos parecen las recomendaciones a nivel individual y poblacional —como en el caso de las mascarillas, aunque debemos insistir en que hay escasa y dudosa evidencia de que sean útiles para la población general (4, 7, 8)—. A esta sobreinformación se suma la presión de ver las medidas que toman otros países: mientras más extremas nos parecen estas medidas (3), más nos cuestionamos por qué no estamos haciendo lo mismo (y más gráficos chantelis aparecen comparando estas medidas).
Sin embargo, debemos tener en cuenta que las medidas que se aplican en un país (o incluso en una región de un país) deben basarse en los contextos locales y en los efectos que la pandemia ha tenido en distintas zonas (4).
En simple: es mejor no comparar cosas poco o nada relacionadas si no manejamos bien el trasfondo.
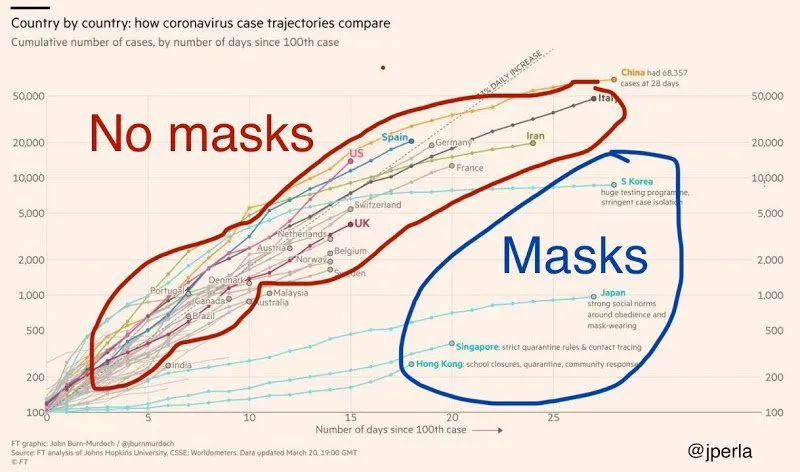
Por supuesto, hay mucha gente en redes sociales, en televisión, en política e incluso (por desgracia) en el ámbito académico que intenta establecer asociaciones a la rápida para entender por qué otros países han tenido más éxito aplanando la curva. A partir de estos análisis de sobremesa nacen «inocentes» gráficos como el de acá abajo: en este, se aprecia la «falacia ecológica», que parte del supuesto de que todas las personas de un grupo presentarán las mismas características. Esta comparación de datos estadísticos puede malinterpretarse si no se consideran variables como el contexto político (por ejemplo, Estados más estrictos vs. otros más permisivos), determinantes sociales (como nivel de pobreza, diferencias geográficas, densidad poblacional, nivel educacional) e incluso usos y costumbres de los mismos países que podrían explicar sus diferencias.
Acá un ejemplo de relación espuria de uno de los cientos de gráficos que hemos visto en redes sociales. Nótese que el circulito azul excluye a China, uno de los países donde hay uso generalizado de mascarillas. Basándonos en este gráfico, podríamos decir también que los países donde más se ha aplanado la curva tienen un mayor consumo per cápita de arroz y menor de leche de vaca, que escuchan mucho k-pop, son campeones del LOL o practican más el budismo. Favorito de la autora es el factor del bubble tea.
Equipo de Protección Personal (EPP)
Un EPP corresponde a todas las barreras físicas que utiliza toda persona que, por su trabajo u ocupación, se encuentra sometida a mayor riesgo de contagio de una enfermedad. Uno de los principales grupos con riesgo de contraer enfermedades como el COVID-19 es, por supuesto, el personal de salud. Parte del EPP de dicho grupo incluye lo siguiente: gorro, mascarilla, protector facial, antiparras, pecheras, delantales y cubrebotas, entre otros elementos. Este EPP está orientado a la protección del operador durante la atención de un paciente contagiado o sospechoso de presentar Covid-19 a la espera de la confirmación de su diagnóstico (1). La decisión de qué equipo utilizar radica en qué procedimiento se realizará y cuál es el riesgo de contagio al realizarlo, además de considerar si el paciente se encuentra con algún tipo de aislamiento (1, 2).
Aislamiento no es lo mismo que cuarentena: en el primero se conocen quiénes están enfermos y se separan de la población saludable; en la cuarentena, en cambio, se busca limitar el riesgo de que se contraiga la enfermedad, incluyendo aquellas personas que no presentan síntomas.
Existen cuatro niveles de EPP y se utilizan de acuerdo con las características del agente infeccioso (capacidad de transmisión, virulencia, entre otros), el nivel de atención en que se encuentre el personal y el procedimiento que deberán realizar.
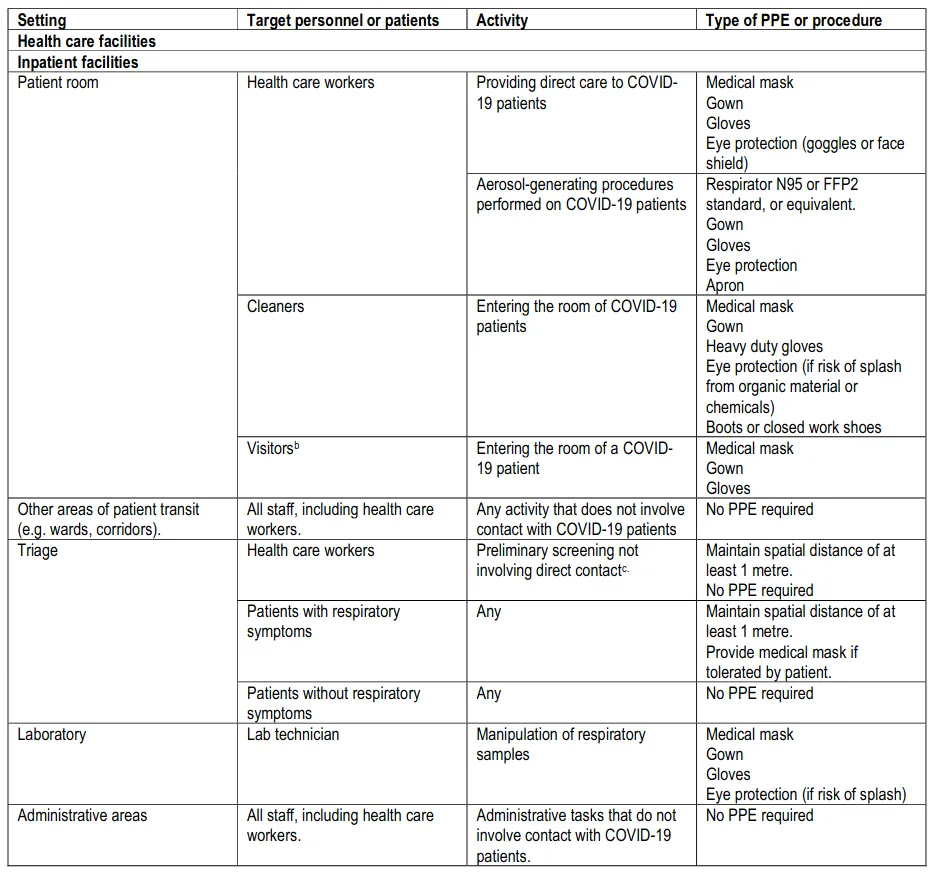
La recomendación de la OMS sobre el uso de EPP para profesionales de la salud durante la pandemia causada por el SARS-CoV-2 puede verse en la siguiente tabla. En ella se explica qué equipo de protección personal debe usarse en situaciones de atención clínica:
Ya... Pero no todos somos personal de salud. En ese caso, ¿qué podemos hacer para protegernos del COVID-19?
Lo primero y más importante: quedarse en casa tanto como le sea posible. Si debe salir de la cuarentena por diversos motivos —incluso si no tiene que salir—, recuerde lavarse las manos con agua y jabón o, si no tiene acceso a agua potable y jabón, utilizar alcohol gel, ojalá hasta las muñecas (hay muchos tutoriales en internet, con canciones al gusto del consumidor para un adecuado lavado de manos). Cubra su boca al toser o estornudar (con la cara interna del codo o un pañuelo desechable que debe ser descartado inmediatamente), mantenga una distancia adecuada con otras personas (de dos metros; sí, ya sabemos, somos muy insistentes en esto, pero es muy importante).
El uso de mascarilla y guantes son medidas adicionales, que no reemplazan el lavado de manos y el mantener distancia, por lo que reiteramos (otra vez) la importancia de lavárselas**.** Si decide utilizar guantes, nunca toque su cara ni el celular con ellos. Los guantes además deben ser eliminados una vez usados: no los lave, no los limpie con alcohol gel ni con cloro. Los usa una vez y los desecha, lo mismo con las mascarillas: estas son DE-SE-CHA-BLES. Y no bote estos elementos en la calle: no sea irresponsable (5).
¿Usamos o no las mascarillas caseras?
Distintos medios han publicado la información en relación al racional científico que hay para que utilicemos mascarillas, pero dado a que no todos los países son capaces de testear al total de la población se estaría partiendo de la premisa de que «potencialmente, todos somos portadores de SARS-COV-2» (10).
La OMS sostiene que el virus se transmite por gotitas cuando se trata de personas que se han vuelto sintomáticas y cuando se trata de personas contagiadas de uno a tres días antes de presentar los síntomas de Covid-19 (11). Las personas que están contagiadas asíntomáticas (que no tienen síntomas de padecer la enfermedad), en tanto, podrían transmitir el virus por contacto (5).
Hasta ahora, la evidencia muestra que el uso de mascarillas por personal «no médico» podría ser perjudicial. Esto no porque su uso no lo proteja, sino debido a la falsa sensación de seguridad que se genera. Es decir, mucha gente, cuando usa mascarilla, cambia su comportamiento y deja de respetar el distanciamiento físico. A esto se suma el desconocimiento general que hay acerca del correcto uso de la mascarilla.
Otros estudios encontraron que ni las mascarillas quirúrgicas ni las mascarillas fabricadas con tela de algodón son eficientes en filtrar SARS-COV-2 durante un episodio de tos en pacientes infectados (6) lo que se alínea con la evidencia disponible. ¿Y por qué no pueden filtrarlo? Por el tamaño de los poros de las mascarillas.
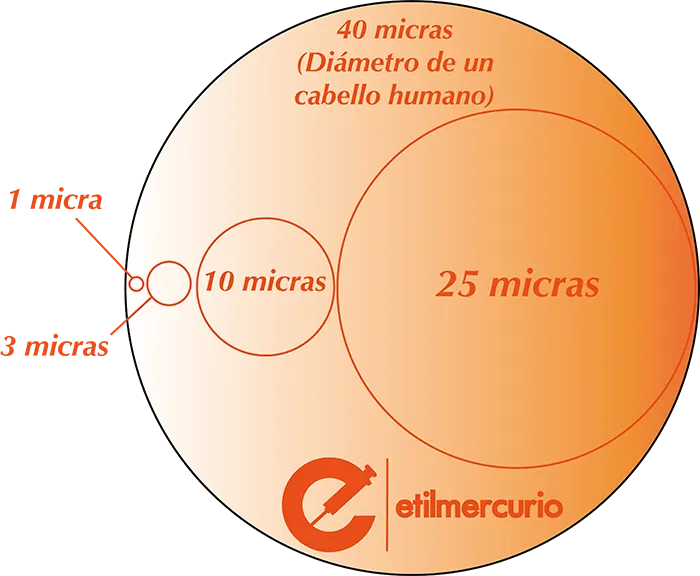
Los virus son microorganismos muy pequeños (más pequeños que las bacterias, más pequeños que su orgullo cuando llama a su ex) y la barrera que imponen estas mascarillas en verdad no es suficiente (6). Solo las mascarillas que filtren partículas de 0,3 micras podrían ser realmente efectivas, debido a que el virus se puede transmitir por gotitas de saliva de 5-10 micras (μm) de diámetro (12).
Elementos filtrantes, comparación de tamaños.
Ya. Muy linda su evidencia, pero el CDC y el Ministerio de Salud dicen que hagamos nuestras propias mascarillas. Hasta hay tutoriales en Youtube (ahí está todo, hermano). ¿Por qué nos dicen esto, entonces?
En efecto, tanto el CDC (Centros para el Control y Prevención de Enfermedades gringo) y el Ministerio de Salud chileno (Minsal) sugieren usar mascarillas de tela o mascarillas hechas en casa.
Seguro ha visto diversos tutoriales y recomendaciones sobre cuál es el material más adecuado para las mascarillas de tela y cuáles protegen mejor contra el virus. Es cierto también que la OMS subió un instructivo de cómo y cuándo utilizar mascarillas. Pero hasta el 6 de abril de 2020, fecha de la última actualización, no hay suficiente evidencia para recomendar las mascarillas para su uso en la población general, así como tampoco hay evidencia para recomendar o desaconsejar el uso de mascarillas hechas en casa.
El llamado a los países sigue siendo investigar (5). No queremos enviar ningún mensaje contradictorio y tampoco ir contra la ley, porque somos todes buenites por acá (?). Incluso es posible que usar mascarilla sea una medida adecuada cuando el distanciamiento social es difícil o imposible (por ejemplo, cuando no tiene más alternativa que utilizar el transporte público), o para que contagiados asíntomáticos eviten dispersar tanto el virus, pero de ninguna manera su uso remplaza las medidas antes expuestas que, por cierto, sí tienen eficacia comprobada en la reducción del riesgo de contagio. Es decir, el uso de mascarillas se ampara simplemente en un principio precautorio (10).
Lo que sí podemos hacer es contarles lo que encontramos en relación a la porosidad y capacidad de filtro de las mascarillas. Para saber más sobre ello, siga leyendo (insertar clickbait).
Casi tan pequeño como un Chevrolet Spark
Es probable que usted, querida lectora, querido lector, haya visto esta infografía en las noticias o circulando en redes sociales. ¿Cuáles? Whatsapp, por supuesto (y para saber más sobre mensajes, algunos ciertos, otros requetefalsos circulando por redes sociales, le invitamos a leer nuestro P.A.I.P.E sobre el SARS–CoV-2).
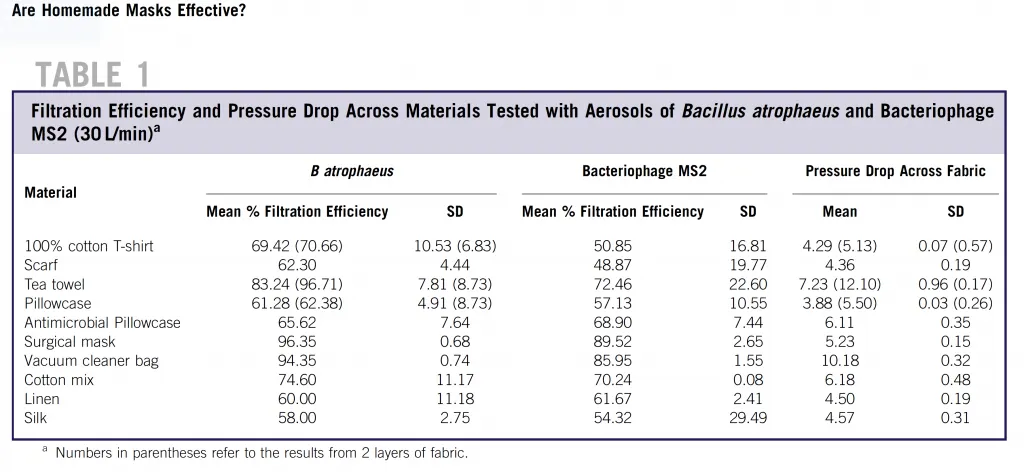
Como en Etilmercurio nos gustan los datos, decidimos visitar la fuente original para ver las conclusiones del estudio (8). A veces, una imagen NO vale más que mil palabras (o mil cifras).
Artículo publicado en 2013 en la revisar Disaster medicine and public health preparedness, 7(4), 413-418.
Fuente: “Epidemiology, causes, clinical manifestation and diagnosis, prevention and control of coronavirus disease (COVID-19) during the early outbreak period: a scoping review”. Disponible aquí.
Lo que la infografía no le cuenta, y creemos que es un detalle no menor, es que hay materiales que en promedio tienen un número decente de protección, pero tienen una variación tremenda. Si nos fijamos en la columna donde se analiza la protección ante un tipo de virus bastante común, la protección de estos materiales «no convencionales» tiene en algunos casos una variación muy alta (columna con las siglas SD, por «standard deviation»). Eso significa que el porcentaje de protección que aparece simplificado en la infografía por sí solo, podría ser engañoso.
No menos relevante: el grupo de investigación de la Universidad de Cambridge que realizó ese estudio concluye que el uso de mascarillas NO ELIMINA el riesgo de contraer una infección, particularmente cuando la infección tiene más de una vía de acceso (por ejemplo, mucosas oculares en el caso del SARS-CoV-2). También dicen que si no se acompaña de aislamiento de los infectados, distanciamiento físico y una buena higiene (respiratoria y de manos) no sirve de nada. Finalmente, son enfáticos en NO RECOMENDAR el uso de mascarillas hechas en casa como método de disminución de infección por gotitas.
¿Recuerdan que les mencionamos la actualización de la OMS en relación con el uso de mascarillas al día 6 de abril? Bueno, para quienes su manejo de inglés esté al nivel Lucho Jara, se lo traducimos aquí:
•
No hay evidencia robusta de que el uso de mascarillas de ningún tipo por parte de individuos sanos sea beneficioso para disminuir los contagios.
•
Para pacientes sintomáticos (tos, estornudos), se recomienda el uso de mascarilla quirúrgica (plana), aislamiento y mantención de medidas de higiene (7, 8, 9).
•
Para el resto de los mortales (porque de algo moriremos algún día), se aconseja evitar aglomeraciones, mantener el distanciamiento físico, lavarse frecuentemente las manos y mantener buena higiene al toser y estornudar (siempre con el interior del codo).
El uso de mascarillas para la población general queda a discreción de los tomadores de decisiones en este contexto y de los gobiernos. Y, seamos honestos, el gobierno chileno en particular no es TAN discreto...
Bueno, como decíamos, sobre el uso de mascarillas para la población general, la OMS aconseja a los gobiernos y tomadores de decisiones evaluar lo siguiente:
•
¿Cuál es el propósito de uso de la mascarilla? Se debe informar a la población el porqué de la decisión, además realizar campañas de comunicación que expliquen claramente todas las medidas que son necesarias para minimizar los riesgos por mal uso de mascarillas (o sea, si se exige el uso de mascarillas, también debería exigirse el afeitado completo de barbas).
•
¿Cuál es riesgo de exposición que tiene la población? Ojo con el R0.
•
¿Cuán vulnerable es la población? ¿Cuál es la densidad poblacional? Es decir, tener en cuenta qué proporción de población de riesgo tenemos, ya sea por compromiso inmunológico, por edad, por condiciones de vivienda, etc.
•
¿Es factible que todos usen mascarilla? Se deben hacer mediciones de factibilidad: se puede pedir que las usen sin contribuir a la escasez de EPP para el personal médico.
•
¿Qué mascarilla debe usar la población general?
◦
Las N-95 y las mascarillas quirúrgicas están reservadas para el personal de salud que trabaja en contacto directo con los pacientes infectados (6) (cónicas, con ajuste y desechables).
◦
Las mascarillas no médicas no cuentan con evidencia robusta de efectividad.
Eso significa que aquí NO le vamos a decir con qué material hacer su mascarilla, no tenemos evidencia suficiente. PERO porfa, porfa, porfa, no las haga de sostenes viejos: la esponja se humedece (lo que favorece el crecimiento de hongos y otros microorganismos) y el sello no es correcto. Es preferible usar su capucha favorita y darle un par de vueltas más. Pero, por los clavos de Darwin, no se toque la mascarilla ;)
Recuerde usar protección ocular (ya lo hemos dicho) también, porque también se ha determinado que es una de las rutas de contagio. Pueden utilizarse antiparras, escudos faciales (esos hechos de mica, como las que se usan en las fotocopiadoras para anillar libros y borradores de tesis... sí, esa misma tesis que usted debería estar escribiendo)... En el fondo, cualquier barrera que impida que entren gotitas de saliva por la mucosa del ojo (por eso somos tan insistentes en que no se toque la cara). ¡Ah! Y el uso de lentes no es suficiente como protección ocular, así que debemos protegernos también si no queremos enfermarnos y/o ganarnos una linda conjuntivitis (13).
Insistimos bajo riesgo de sonar aburridos: Sin importar qué tan eficientes sean las mascarillas, antiparras, escudos faciales y otros artilugios de protección personal, estos no sirven de nada si no se usan con mucha precaución: si tocamos una superficie u objeto contaminado, podríamos estar diseminando el virus en vez de protegernos. Por ello, y ya que se expone a multas por parte de nuestra autoridad si no usa mascarilla en el transporte público, e incluso andando por la calle en algunas regiones, acá les mostramos un tutorial rápido de *suena música épica:
«Lo que no hay que hacer y lo que sí al usar mascarillas» (o su sigla: LQNHQHYLQSAUM, dijo Bad Bunny).
1.
El virus, hasta nuestra última actualización, no traspasa la piel ni la tiroides. No la use en su barbilla.
No, así no.
2. Intente no dejar su mentón descubierto.
No, así tampoco.
Así, menos. Al menos, busque o hágase una mascarilla que sea de su talla.
El ministro intenta cubrir todas las vías de contacto (vías respiratorias y mucosas oculares). Pero es mejor usar un antiparras para lo segundo.
3. Intente que su mascarilla quede bien ajustada, que no tenga aperturas en las mejillas u otras vías de entrada de aerosoles.
Este es un muy buen ejemplo de lo anterior. Acá se ve una mascarilla muy suelta en las mejillas y la barbilla. NYTimes
Eso significa, lamentablemente para muchos, que la mascarilla es prácticamente incompatible con las barbas y bigotes abundantes. A pesar de que hay alternativas (?)
Esta sería una solución práctica.
4. No la use ni en la punta de la nariz, ni menos la deje descubierta. Cubra bien su nariz y boca. Además, de esta forma deja espacios para la entrada de aerosoles (Ver punto 3)
Las gotitas también pueden entrar por la nariz, Intendente.
5. Intente no tocar su mascarilla mientras la tenga puesta. Siempre asuma que la parte frontal está contaminada. Cuando se la vaya a retirar, hágalo desde los elásticos, nunca desde el frente. Si, por alguna razón, llega a tocar esa zona, lávese muy bien las manos.
¡Saque la mano de ahí, le dicen!
¡Deje de tocarse la cara!
6. El correcto uso de su mascarilla implica que esta cubra desde bajo el mentón hasta cerca del punte de su nariz. Haga su mejor esfuerzo para que quede bien ajustada alrededor de su cara, que no quede ningún espacio. Tal como muestra nuestro modelo habitual, en la imagen de abajo.
Acá queremos recalcar algo muy importante. A pesar de que finalmente se ve un uso correcto de la mascarilla, en esa imagen el modelo está usando una mascarilla N95. Estas mascarillas de alto filtrado deben estar reservadas para el personal de salud que realiza procedimientos donde se generan aerosoles (intubación, RCP, etc). Por eso, llamamos desde nuestra pequeña trinchera a las autoridades a predicar con el ejemplo y no contribuir al desabastecimiento. Nuestra primera línea de combate contra el SARS-CoV-2 está en los hospitales y clínicas, no en las oficinas de gobernación regional.
El stock de mascarillas N95 se está volviendo aun más escaso luego de que el presidente de los Estados Unidos ordenara a 3M dejar de exportarlas.
¡Cuídense y cuiden al resto!
Es un consejo de tus amigues de Etilmercurio.
Referencias
1.
MINSAL. (2013) Precauciones Estándares para el control de las infecciones en la atención en salud y algunas consideraciones sobre el aislamiento de pacientes. Disponible aquí
2.
OMS. (2020) Rational use of personal protective equipment for coronavirus disease 2019 (COVID-19). Disponible aquí
3.
The Guardian. (2020) New Zealand sees positive signs amid strict coronavirus lockdown. Disponible aquí
4.
OMS. (2020) Advice on the use of masks in the community, during home care and in health care settings in the context of the novel coronavirus 2019-nCoV outbreak (Interim guidance). Disponible aquí
5.
Murthy S, Gomersall CD, Fowler RA. (2020). Care for Critically Ill Patients With COVID-19. JAMA. Disponible aquí
6.
Adhikari, S., Meng, S., Wu, Y. et al. (2020). Epidemiology, causes, clinical manifestation and diagnosis, prevention and control of coronavirus disease (COVID-19) during the early outbreak period: a scoping review. Disponible aquí
7.
Bae, S., Kim, M., Kim, J., Cha, H., Lim, J., & Jung, J. et al. (2020). Effectiveness of Surgical and Cotton Masks in Blocking SARS–CoV-2: A Controlled Comparison in 4 Patients. Annals Of Internal Medicine. Disponible aquí
8.
Davies, A., Thompson, K., Giri, K., Kafatos, G., Walker, J., & Bennett, A. (2013). Testing the Efficacy of Homemade Masks: Would They Protect in an Influenza Pandemic?. Disaster Medicine And Public Health Preparedness, 7(4). Disponible aquí
9.
CDC. (2020). Enfermedad del coronavirus 2019 (COVID-19). Disponible aquí
10.
11.
World Health Organization. (2020). Modes of transmission of virus causing COVID-19: implications for IPC precaution recommendations. Disponible aquí
12.
American Academy of Ophthalmologists. (2020) Important coronavirus updates for ophthalmologists. Disponible aquí